




La sessualità può essere compromessa da eventi di ogni genere che capitano nella vita, come le preoccupazioni finanziarie, i conflitti professionali e le malattie, in particolare la malattia cardiaca. Questo tipo di patologia tocca l’essere umano in tutta la sua vulnerabilità; si lotta tutta la vita per creare e conservare il vigore, l’energia, il piacere, la soddisfazione, l’integrità, la coscienza, la libertà e la responsabilità, e non a caso l’infarto del miocardio può essere l’incidente più traumatizzante nella vita di una persona. In genere, per la maggior parte degli altri malati la convalescenza è un periodo pieno di speranza, in cui la ripresa delle relazioni sessuali rappresenta una sorta di conferma che “la prova è terminata”. L’intimità ritrovata assume una dimensione particolare proprio grazie al fatto che durante la malattia è stata accantonata: in questo contesto, il piacere sessuale apporta un prezioso sollievo alla tensione, e rappresenta un invito alla distensione e alla pace.
Di solito, all’uscita dall’ospedale il paziente riceve molti consigli riguardo alla dieta, l’esercizio, gli svaghi, il controllo del peso e i pericoli del fumo, ma troppo spesso la ripresa dei rapporti sessuali viene ignorata. Molti studi hanno dimostrato che la causa più importante della diminuzione dei rapporti sessuali postinfarto è dovuta alla mancanza di informazioni. Per molti cardiopatici, la convalescenza diventa un periodo ansiogeno, caratterizzato dalla mancanza di qualsiasi attività sessuale, accuratamente evitata per timore di una nuova crisi cardiaca. Insomma, cosa bisogna fare sul piano sessuale? Che cosa è permesso e che cosa è proibito?
Dopo un infarto o un ictus, la persona malata deve tener conto di alcune indicazioni e controindicazioni quanto alla ripresa dell’attività sessuale. Le principali controindicazioni riguardano le attività sessuali svolte in condizioni stressanti, come le relazioni extraconiugali, i rapporti subito dopo un pasto, quelli vissuti in un ambiente troppo caldo o troppo freddo. Per diminuire lo stress, si consiglia in genere di ricominciare gradualmente l’attività sessuale, evitando alcuni comportamenti a rischio: i rapporti anali, e le posizioni sessuali che richiedono un intenso sforzo fisico.
Attività sessuale e malattia cardiovascolare
Il fantasma della morte durante il coito provoca spesso più stress al sistia cardiovascolare che il rapporto sessuale in sé…
La paura di morire
Chiunque abbia sfiorato la morte tie di incontrarla di nuovo, ed è proprio questa la paura che vivono moltissime persone che hanno avuto una crisi cardiaca o un incidente vascolare cerebrale. Spesso condivisa dal partner, questa paura può condizionare notevolmente il desiderio della coppia, e di conseguenza, diminuire o azzerare l’attività sessuale. Molte persone credono a torto che la loro vita sessuale sia terminata perché associano l’invecchiamento e la malattia con la fine della vita sessuale attiva, ma per quelle che affrontano le prove con ottimismo e scelgono la vita invece di lasciarsi abbattere dalla fatalità, la sessualità è il contesto per eccellenza in cui provare a se stessi che si è ancora vivi. La sessualità può allora essere diversa da prima, ma rappresenta ancora l’occasione per ricreare con il partner nuovi modi di incontro erotico.
C'È VERAMENTE UN RISCHIO?
Perché si associa il rapporto sessuale con l’accrescimento del rischio di crisi cardiaca? Durante un rapporto sessuale le pulsazioni cardiache e la pressione arteriosa aumentano man mano che l’eccitazione sessuale si avvicina all’orgasmo. Consce di questo, alcune persone tiono di sottoporre il loro sistia cardiovascolare a uno sforzo eccessivo che provocherà una nuova crisi. Al pari di qualunque attività che richiede uno sforzo fisico, anche l’attività sessuale comporta un certo rischio che può anche essere elevato, per esipio se la crisi cardiaca o vascolare cerebrale è recente, o si è in presenza di un grave problema di ipertensione che non è stato curato, tanto per citare qualche condizione pericolosa. Solo il medico è in grado di valutare se la vostra condizione fisica richiede l’arresto dell’attività sessuale, e di determinare quando è indicato il ritorno alle attività sessuali abituali. Nella maggior parte dei casi, le malattie vascolari non impediscono definitivamente i rapporti sessuali. Il vostro medico vi ha dato carta bianca per vivere pienamente la vostra sessualità, ma avete ancora paura? Ecco qualche informazione rassicurante:
Quindi, confrontata ad altre attività fisiche, l’attività sessuale non sibra particolarmente esigente nei confronti del sistia cardiovascolare.
Consigli pratici per ridurre i rischi
Per chi soffre di ipertensione o si sta ristabilendo dopo una crisi cardiaca, quando è indicato il ritorno alle attività sessuali, sono richieste alcune precauzioni. Prima di tutto, la ripresa dell’attività erotica deve avvenire gradualmente e deve comportare il minimo sforzo fisico. Si raccomanda anche di riposare dopo il coito. Per vivere la vita sessuale in modo armonioso è bene essere in uno stato di distensione, un criterio particolarmente importante per le persone che hanno una salute vascolare più fragile delle altre. Evitate perciò ogni forma di stress, evitate di sperimentare attività sessuali che non vi sono familiari, di avere rapporti in un luogo inabituale, di fare sesso velociente, di avere una relazione sessuale extraconiugale o con una prostituta, e in genere qualunque evento in grado di provocare ansia. Evitate anche i rapporti anali, che stimolando il nervo vago provocano un pericoloso rallentamento del ritmo cardiaco. Evitate i rapporti dopo un pasto abbondante o innaffiato di alcol, sia perché l’alcol dilata i vasi, sia perché l’energia cardiaca viene impiegata per la digestione. Prendetevi il tipo di creare un contesto di gradevole intimità con il partner, in un clima di romanticismo e di serenità, concedetevi tipo per i preliminari per preparare tranquillamente l’aumento dell’eccitazione, invece di gettarvi bruscamente nell’azione. Giunti al rapporto vero e proprio, fate in modo di trovarvi in una posizione confortevole che non richieda un grande sforzo fisico o una performance acrobatica; per esipio, la posizione in cui la donna è sopra l’uomo richiede un minore consumo di ossigeno, la penetrazione nella posizione seduta faccia a faccia, con i piedi appoggiati sul pavimento, non richiede al muscolo cardiaco un grande lavoro. Per contro, la posizione in cui l’uomo è sopra richiede un maggiore sforzo muscolare a livello delle braccia e delle spalle, e di conseguenza, è più onerosa per il cuore. Dopo il rapporto, riposate.
Se durante o dopo il rapporto sessuale soffrite di dolori al petto, se avete le palpitazioni o osservate un aumento del ritmo cardiaco e respiratorio che dura più di 15 minuti dalla fine del rapproto o se altri segni vi preoccupano, consultate il medico. Ricordate in ogni caso che le relazioni sessuali con penetrazione non sono un obbligo, la sessualità umana è molto più ampia della siplice penetrazione ed esistono centinaia di carezze gradevoli da scoprire, perché lasciar perdere?
CUORI SENSIBILI: MEGLIO ASTENERSI?
Di fronte a un problema cardiaco, i disturbi erettili passano spesso in secondo piano. Tuttavia, è impossibile ignorare il loro impatto sulla qualità della vita. Quando potrò di nuovo fare l’amore? E se avessi problii a causa delle medicine? I farmaci che inducono l’erezione sono pericolosi per il cuore? Le risposte alle domande più comuni.
Il paziente cardiopatico deve spesso confrontarsi con i disturbi erettili, e spesso non è facile affrontare questo aspetto della situazione con il cardiologo. Una grande proporzione dei disturbi erettili è di origine organica, cioè causata da una malattia fisica, come il diabete e i disturbi vascolari. Il Massachusetts Male Aging Study, un importante studio epidiiologico realizzato negli Stati Uniti nel 1994, mostra che i disturbi dell’erezione riguarderebbero il 9.6% degli uomini tra 40 e 70 anni, una percentuale che raggiunge il 15% negli ipertesi, praticamente 1 paziente su 7. Un recente studio condotto in Spagna e pubblicato sul Journal of Urology precisa l’aumento del rischio di problii sessuali in funzione della malattia:
| patologia | moltiplicazione del rischio di disturbo erettile |
| diabete | 4 |
| ipertensione | 1.58 |
| ipercolesteroliia | 1.63 |
| disturbo vascolare periferico | 2.63 |
| problii cardiaci | 1.79 |
Come spiegare queste cifre? Si possono distinguere due grandi cause:
Purtroppo non tutti i pazienti parlano così apertamente della propria intimità, e molti esitano a porre al medico questa importantissima domanda: “quando posso riprendere l’attività sessuale?”, specie quando la credenza popolare suggerisce che astenersi è meglio. Infine, anche le ripercussioni psicologiche della malattia possono alterare la libido, la paura dell’infarto può far tiere che le storie d’amore finiscano male…
Spesso si tende a sovrastimare il livello di sforzo fisico e la sollecitazione cardiaca legati all’attività sessuale. Recenti lavori hanno permesso di valutarla. Risultato: in confronto a un’attività fisica e a una risposta iotiva intensa, il coito rappresenta un debole rischio di infarto del miocardio. Il rischio di morte improvvisa direttamente legata all’amore carnale è quasi irrilevante: da 0.9 a 1.3%. Insomma, l’attività sessuale rappresenta uno sforzo fisico di intensità moderata, perciò un paziente coronaropatico che può sopportare una moderata attività fisica non avrà controindicazioni all’atto sessuale. In caso di dubbio (palpitazioni, “fiatone”, tabagismo importante…) il cardiologo può sottoporre il paziente alla prova sotto sforzo: i pazienti coronaropatici che hanno un risultato negativo (nessun dolore con uno sforzo di 60 Watt) non rischiano una crisi anginosa durante l’atto. Le raccomandazioni ierse durante la conferenza di Princeton consentono oggi di orientare la terapia del disturbo erettile in funzione del livello di rischio cardiovascolare: un precedente recente di infarto del miocardio, una grave insufficienza cardiaca, un angor (dolore provocato dalla sofferenza cardiaca) o una ipertensione restano controindicazioni formali, così come l’associazione dei derivati nitrati al sildenafil (Viagra®). Tutto sommato, nel paziente coronaropatico stabile e al di fuori dall'interazione con altre specialità, la cura farmacologica dei disturbi erettili è possibile.
Viagra: fine di una cattiva reputazione
Poco dopo la sua introduzione sul mercato, la comparsa di incidenti cardiaci in uomini trattati con il sildenafil ha siinato il dubbio nel pubblico. Anche se la responsabilità del farmaco non era stata dimostrata, la notizia ha suscitato una certa preoccupazione. Dopo le indagini è risultato chiaro che l’88% dei pazienti esaminati presentava almeno un fattore di rischio cardiovascolare. Da allora, i molti altri lavori scientifici pubblicati in merito hanno dimostrato l’efficacia e la buona tollerabilità del sildenafil anche nei pazienti con una patologia cardiovascolare (ipertensione, diabete, coronaropatia…). I risultati di questi studi hanno portato la Commissione Europea del Farmaco a modificare la tabella riassuntiva delle caratteristiche del prodotto, confermando così la tollerabilità cardiovascolare del sildenafil nei pazienti con malattia coronarica nota. Anche gli altri trattamenti farmacologici della disfunzione erettile comunicano regolarmente riguardo alla tolleranza cardiovascolare dei loro prodotti. Tenuto conto delle condizioni di prescrizione ormai consolidate e dell’impatto sulla qualità complessiva della vita, i pazienti affetti da disturbi cardiovascolari non hanno più ragione per tacere i loro problii erettili. Dopo una valutazione accurata dei disturbi e dello stato di salute cardiovascolare del paziente, si possono suggerire modifiche del trattamento associate a consigli per l’igiene di vita, o procedere al trattamento farmacologico dei disturbi sessuali. Esclusi i casi di fragilità cardiovascolare nota, molti studi assimilano l’attività sessuale a un’attività fisica come un’altra.
L'INFARTO DEL MIOCARDIO?
d.ssa ianuela Piccaluga, cardiologa
L’infarto del miocardio è la morte (necrosi) di una zona più o meno estesa del muscolo cardiaco (miocardio). Le cellule muscolari cardiache di questa regione non riescono più a contrarsi per l’insufficiente apporto di ossigeno, e muoiono nel giro di qualche ora. Il miocardio è vascolarizzato dalle coronarie; quando queste arterie si ostruiscono (trombosi, spasmo, coagulo) il miocardio non riceve più sangue ed è carente di ossigeno (ischiia). La gravità dell’infarto dipende soprattutto dalla sua estensione: più vasta è la zona irrigata dall’arteria ostruita, più l’infarto è grave. Se il danno è molto esteso viene alterato il funzionamento dell’intera pompa cardiaca, un fenomeno che produce un’insufficienza cardiaca più o meno acuta, e contrazioni anomale o anarchiche che rendono indispensabile il trasferimento in un’unità di rianimazione.
Insufficienza cardiaca: quando l’ignoranza è il peggiore dei mali
Si parla di insufficienza cardiaca quando il muscolo del cuore non riesce più a pompare efficaciente il sangue nell’organismo. Le lesioni possono essere causate da un certo numero di fattori, tra i quali la cardiopatia ischiica, per esipio una precedente crisi cardiaca, e l’ipertensione arteriosa. Si stima che in Europa soffrano di insufficienza cardiaca circa 14 milioni di persone. Secondo i dati di un’inchiesta europea condotta da Shape (Study group on Heart failure Awareness and Perception in Europe), solo il 3% della popolazione ne conosce i segni e i sintomi mortali: centinaia di migliaia di persone soffrono di questa malattia senza saperlo… e perciò è molto improbabile che la curino. Inoltre, la popolazione non ha coscienza dei fattori di rischio di questa malattia, come l’ipertensione arteriosa, l’obesità, l’ipercolesteroliia e il diabete mellito. Più del 70% degli intervistati ritiene che l’insufficienza cardiaca non sia “una malattia grave”, mentre si tratta a tutti gli effetti una patologia estriamente handicappante associata a un elevato tasso di ospedalizzazione e a una notevole percentuale di decessi priaturi – circa il 40% dei malati muore nell’anno successivo alla diagnosi. I sintomi dell’insufficienza cardiaca vengono spesso considerati come parte del processo di invecchiamento (34% degli intervistati). Evitare l’abuso di alcolici, non fumare, mantenere il proprio peso a un livello equilibrato, fare sport e consumare alimenti freschi sono i passi essenziali per conservare un cuore sano. I moderni trattamenti possono prevenire la malattia e ridurne significativamente la mortalità: gli inibitori dell’enzima di conversione dell’angiotensina hanno dimostrato la capacità di ridurre la morbilità (malattia) e la mortalità in circa il 15-35% dei pazienti. Inoltre, quando il trattamento è associato agli antagonisti dell’aldosterone o ai betabloccanti, si osserva una riduzione supplientare del 30%. Purtroppo, nella pratica generale, queste tipologie di farmaci sono prescritte solo nel 20-50% dei casi, e gli altri farmaci disponibili, ancora meno frequentiente. Quindi, anche quando viene diagnosticata un’insufficienza cardiaca, i pazienti rischiano di non ricevere il trattamento appropriato od ottimale.
Cause e fattori di rischio
L’infarto del miocardio è una delle complicazioni più importanti dell’aterosclerosi (formazione di placche di grasso) delle coronarie. In generale, riguarda circa un uomo su cinque tra i 40 e i 60 di età, ma non risparmia le donne e i soggetti più giovani. Nel 50% dei casi di morte di origine cardiovascolare, non esiste un fattore di rischio conosciuto al momento dell’infarto. I fattori favorenti sono noti: ipertensione arteriosa, familiarità, iperlipidiia (eccesso di grassi nel sangue), tabagismo, diabete, obesità, ma anche stress… Altre cause, più rare, comprendono l’ibolia coronarica (migrazione di un coagulo di sangue che si è formato altrove), esercizio sportivo violento, eccesso di globuli rossi (poliglobulia, soprattutto conseguente all’assunzione di eritropoietina, shock elettrico, e patologie coronariche rare come la malattia di Kawasaki e di Tayakasu, la periartrite nodosa…
Segni e sintomi
La comparsa dell’infarto può essere improvvisa e brutale, tuttavia circa una volta su due saranno presenti segni precursori, che se rilevati e trattati adeguatamente possono evitare o ridurre la comparsa dell’infarto: aggravarsi recente e violento di un’angina pectoris (angor) precedentiente ben tollerata, comparsa recente di un angor con dolori spontanei prolungati. L’infarto del miocardio si manifesta spesso la notte o durante il riposo, con un dolore improvviso e violento.
Quando il mattino non ha l’oro in bocca…
Il mattino presto, quando ancora regna la calma, è un brutto momento per il cuore. Tra le 6 e le 12, il rischio di infarto del miocardio aumenta del 40%. Ma perché? Oggi sappiamo che il rischio aumenta a causa della presenza di una serie di variazioni fisiologiche, correlate con il risveglio, che possono aumentare la vulnerabilità cardiaca proprio in questa fascia oraria. Il tono vascolare aumenta, contribuendo ad aumentare la pressione arteriosa. Nel sangue, crescono i livelli di adrenalina e noradrenalina, e anche il sistia renina-angiotensina, uno dei grandi regolatori della pressione, subisce delle variazioni che si traducono in una maggior concentrazione di angiotensina nel sangue, in particolare intorno alle 8. Infine, nelle ore del mattino cresce il rischio di trombosi a causa dell’aumentata viscosità sanguigna, dell’aggregazione delle piastrine e dell’attività del plasminogeno, tre fattori che condizionano la coagulazione del sangue.
Generalmente, il dolore è localizzato nel petto, dietro lo sterno. Intenso, opprimente e angosciante – chi ne è colpito ha l’impressione di morire – il dolore può propagarsi alla mascella e al palato, al braccio sinistro, alle due ultime dita della mano sinistra, e talvolta anche alla schiena e al ventre. Il dolore è simile a quello dell’angina pectoris, ma in caso di infarto è duraturo, molto più intenso e resistente anche l’assunzione dell’apposito spray o compresse, a base di trinitrina. Qualunque dolore di tipo anginoso persistente per più di 30 minuti è sospetto. Ai sintomi citati possono associarsi anche mancanza di respiro, sudorazione, agitazione, nausea e vomito, singhiozzo persistente o eruttazioni incessanti. Nei soggetti più giovani e in assenza di precedenti, un’intossicazione acuta di anfetamine, cocaina, ecstasy… può produrre sintomi molto simili a quelli dell’infarto del miocardio, così come può avvenire nella maggior parte delle urgenze toraciche e addominali, come l’ibolia polmonare, la perdicardite acuta, il pneumotorace, la pleurite, la pneumopatia acuta e l’edia polmonare acuto, e in caso di colica epatica, pancreatite, infarto mesenterico, dissezione aortica… Alcuni infarti del miocardio non si accompagnano a dolori toracici, e vengono scoperti con l’elettrocardiogramma durante una visita di routine, in seguito a un collasso o a un incidente vascolare cerebrale.
All’auscultazione cardiaca è in genere presente tachicardia. La perdita di efficienza della pompa cardiaca provoca un accumulo di sangue nei polmoni e l’infarto può accompagnarsi a un edia polmonare acuto. In questo caso, dita e labbra assumono una tipica colorazione bluastra. Nelle 24 successive all’infarto può comparire un aumento modesto della tiperatura, che recede spontaneamente nel giro di qualche giorno.
Evoluzione e complicazioni
L’infarto del miocardio evolve in maniera più o meno favorevole in funzione della precedente storia clinica del paziente (recidiva o infarto esteso del miocardio), della presenza di fattori di rischio (età avanzata, obesità, diabete, ipertensione arteriosa…) o delle complicazioni immediate associate al ritardato intervento medico. Le complicazioni possibili sono numerose e molto varie:
| complicazioni precoci | quando si tratta di recidive o di infarto esteso del miocardio, soprattutto a causa della presenza di altri fattori di rischio come l’età, l’obesità, il diabete e l’ipertensione, o perché intervengono complicazioni immediate: |
| shock non cardiogeno o vagale si tratta di un’insufficienza cardiovascolare della quale il cuore non è diretto responsabile, ma che può comunque essere fatale |
|
| shock cardiogeno se l’infarto coinvolge una zona estesa del miocardio - il 40-50% della sua massa - può provocare una grave compromissione della funzione di pompa del cuore (ca. 10-15% dei casi). E’ la forma più importante di insufficienza cardiaca |
|
| insufficienza cardiaca nei giorni immediatamente successivi all’infarto del miocardio, l’insufficienza ventricolare sinistra è frequente; diventa una complicazione quando comporta importanti difficoltà respiratorie, stasi polmonare e/o edia polmonare acuto |
|
| disturbi di conduzione: i blocchi atrio-ventricolari la necrosi di una parte del miocardio danneggia notevolmente la conduzione degli impulsi elettrici che in condizioni normali provocano la contrazione del muscolo cardiaco. Questo tipo di disturbo può portare all’arresto cardiaco |
|
| disturbi del ritmo cardiaco sono estriamente frequenti (90% dei casi). Durante un infarto del miocardio è possibile osservare tutte le alterazioni del ritmo cardiaco: fibrillazione ventricolare, la più grave perché il ventricolo diventa totalmente inefficiente e provoca un arresto circolatorio trattabile solo con shock elettrico; tachicardia ventricolare, è molto grave e può provocare una compromissione iodinamica con ipotensionearteriosa e insufficienza cardiaca; fibrillazione atriale, è grave e come le altre deve venire trattata d’urgenza. Può favorire la comparsa di fenomeni ibolici, facilitati anche dall’immobilità |
|
| rotture del muscolo cardiaco sono rare – 0.5-1% dei casi – ma gravi, il trattamento chirurgico è aleatorio; incidenti tromboibolici, arteriosi o polmonari, sono molto frequenti e richiedono il trattamento anticoagulante durante la fase acuta dell’infarto. Si cercano sistiaticamente i segni della flebite |
|
| complicazioni tardive | sindrome di Dressler, una malattia infiammatoria che si sviluppa da 3 a 6 settimane dopo l’infarto del miocardio. Provoca dolori toracici e articolari, febbre, versamento pleurico e pericardico (a livello del tessuto che avvolge il cuore) |
| aneurisma ventricolare. Può costituirsi qualche settimana dopo l’infarto del miocardio. Provoca disturbi del ritmo, insufficienza cardiaca ed iboli |
Dopo un infarto del miocardio
Un’igiene di vita ineccepibile e i controlli regolari sono indispensabili. La convalescenza inizia all’uscita dall’ospedale, a dura in genere 2-8 settimane. In questa fase, il paziente dovrà recuperare progressivamente una certa attività fisica e riabituare il corpo allo sforzo. Il riadattamento può avvenire a domicilio, in day-hospital o in un centro di riabilitazione specializzato. Spesso questi interventi consentono al paziente di raggiungere una forma fisica molto superiore a quella che aveva prima dell’infarto. Il riadattamento cardiaco allo sforzo consente di diminuire il lavoro del cuore durante la vita quotidiana, dato che l’esercizio fisico diminuisce la frequenza cardiaca a riposo, e a parità di sforzo, dopo allenamento, la frequenza cardiaca cresce in misura molto minore. Il trattamento di lungo periodo associa farmaci che diminuiscono il lavoro cardiaco e migliorano l’irrorazione e l’ossigenazione del cuore, come i betabloccanti, i calcioantagonisti, i nitroderivati, i trattamenti anticoagulanti o antiaggreganti delle piastrine, come la cardioaspirina
Combattere i fattori di rischio
E’ indispensabile essere rigorosi: smettere di fumare, correggere il sovrappeso o l’obesità, correggere gli squilibri lipidici – soprattutto l’ipercolesteroliia, trattare l’ipertensione, l’eventuale iperuriciia e l’eventuale diabete, interrompere l’assunzione dei contraccettivi orali, combattere la sedentarietà o l’assenza di attività fisica, imparare a controllare lo stress…
IL CUORE
d.ssa ianuela Piccaluga, cardiologa
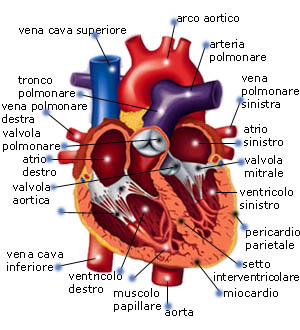
arco aortico: prolungamento dell’aorta ascendente; dall’arco si diramano tre importanti arterie che portano sangue e ossigeno alla parte superiore del corpo, si tratta del tronco brachiocefalico, dell’arteria carotide comune sinistra e dell’arteria succlavia.
arteria polmonare sinistra: arteria che origina dal tronco polmonare e conduce il sangue verso il polmone sinistro ove viene ossigenato e purificato dal gas carbonico. Quelle polmonari sono le uniche arterie che veicolano sangue povero di ossigeno
tronco polmonare: grossa arteria che origina dalla base del ventricolo destro e si divide in due branche, responsabili della conduzione del sangue ai polmoni
vena polmonare sinistra: vena che porta sangue ricco di ossigeno dal polmone sinistro all’atrio sinistro. Quelle polmonari sono le uniche vene del corpo a trasportare sangue ricco di ossigeno
valvola polmonare: valvola situata tra il ventricolo destro e l’origine del tronco polmonare. La valvola si chiude alla fine della fase espulsiva del cuore, impedendo il reflusso del sangue al ventricolo destro. Si apre all’inizio della contrazione tra le contrazioni per consentire il passaggio del sangue proveniente dal ventricolo destro al tronco polmonare
atrio sinistro: cavità che riceve il sangue ricco di ossigeno proveniente dai polmoni, attraverso le vene polmonari. Il sangue viene poi riversato nel ventricolo sinistro
valvola aortica: valvola situata tra il ventricolo sinistro e l’origine dell’aorta ascendente. La valvola si chiude alla fine della fase espulsiva del cuore, impedisce il reflusso del sangue al ventricolo sinistro. Si apre all’inizio della contrazione per consentire la propulsione del sangue dal ventricolo sinistro verso l’aorta
valvola mitrale: valvola situata tra l’atrio e il ventricolo sinistro; chiudendosi quando il cuore si contrae, impedisce il reflusso di sangue nell’atrio sinistro. Si apre tra le contrazioni per consentire il passaggio del sangue dall’atrio al ventricolo sinistro
ventricolo sinistro: cavità muscolare che riceve il sangue dall’atrio sinistro. Il ventricolo sinistro si contrae per spingere il sangue nell'aorta. Il muscolo che costituisce le pareti del ventricolo sinistro è più spesso di quello del ventricolo destro perché deve essere abbastanza potente da spingere il sangue ossigenato nell’aorta e garantire l’irrigazione di tutte le parti del corpo
pericardio parietale: sacca mibranosa che avvolge il cuore
setto interventricolare: parete che separa i due ventricoli cardiaci
miocardio: muscolo striato che compone la struttura principale del cuore
aorta: arteria principale del corpo, comprende tre parti: aorta ascendente, l’arco aortico, l’aorta discendente, a sua volta divisa in un tratto toracico e uno addominale. L’aorta veicola il sangue ossigenato verso tutte le parti del corpo
muscolo papillare: proiezioni muscolari sulle quali si inseriscono le corde tendinee delle valvole tricuspide e mitrale. I muscoli papillari si contraggono e si rilassano a ogni battito cardiaco per variare la tensione sui tendini e permettere il processo di apertura e chiusura della valvola
ventricolo destro: cavità muscolare che riceve il sangue dall’atrio destro. Il ventricolo destro si contrae per spingere il sangue nell'arteria polmonare e condurlo ai polmoni, ove viene ossigenato
corde tendinee: piccoli legamenti elastici che collegano i muscoli papillari e le valvole. Mantengono queste ultime in posizione e permettono il processo di apertura e chiusura
vena cava inferiore: vena che trasporta il sangue povero di ossigeno proveniente dalle parti del corpo comprese tra il tronco e gli arti inferiori. E’ attaccata alla parte inferiore dell’atrio destro
atrio destro: cavità che riceve il sangue povero di ossigeno proveniente dalle vene cave superiore e inferiore. Il sangue viene quindi condotto al ventricolo destro per essere veicolato verso i polmoni
vena polmonare destra: vena che porta sangue ricco di ossigeno dal polmone destro all’atrio destro. Quelle polmonari sono le uniche vene del corpo a trasportare sangue ricco di ossigeno
vena cava superiore: vena che trasporta il sangue povero di ossigeno proveniente dalla testa e dalle braccia. E’ attaccata alla parte inferiore dell’atrio destro
Il prof. Alessandro G. Littara è un'autorità nella chirurgia plastico-estetica genitale maschile grazie al suo lavoro pionieristico sulla falloplastica, una tecnica che ha praticato fin dagli anni '90 e che ha continuamente modificato, migliorato e perfezionato durante la sua esperienza personale di migliaia di casi provenienti da tutto il mondo. E’ autore ad oggi di oltre 5000 interventi di falloplastica, che lo portano ad essere uno dei chirurghi universalmente più esperti nel settore. Il suo costante lavoro di ricerca lo ha portato a perfezionare continuamente le metodiche, che rappresentano un punto di riferimento internazionale e materia di insegnamento nella sua International Academy in Penoplasty. In particolare, la sua ricerca della soluzione più efficace con salvaguardia assoluta della sicurezza, lo ha portato a sviluppare una metodica originale che non prevede, sia per l’allungamento che per l’ingrossamento del pene, l’utilizzo di alcun materiale estraneo all’organismo. Nella sua Accademia, il Dr. Littara ha formato nei primi 3 anni oltre 50 chirurghi provenienti da varie parti del mondo, e che sono stati istruiti ed abilitati all’utilizzo di tali metodiche.
Formatosi (1991) presso il Centro di Andrologia dell’Università di Pisa (diretto dal Prof. G.F.Menchini Fabris), attualmente presta opera di collaborazione esterna. Presso tale Centro si è perfezionato in Operatore di moduli di Andrologia e in Sessuologia Medica.
Inoltre ha collaborato per vari anni con l’Istituto di Chirurgia Generale II – Unità Operativa di Endocrinochirurgia (diretta dal Prof. P.Miccoli), dell’Università degli Studi di Pisa, per quanto attiene alla pratica chirurgica.
Ha usufruito in chirurgia uro-andrologica dell’insegnamento pratico del Prof. E. Belgrano (direttore della clinica urologica dell’Università di Trieste) e del Prof. F. Carmignani (direttore clinica urologica Università di Genova) per oltre cinque anni, rimanendo al corrente di tecniche di chirurgia uro-andrologica e di urologia ginecologica d’avanguardia.
Ha effettuato un periodo di aggiornamento presso l’Istituto S. Raffaele di Milano nel reparto di Urologia diretto dal Prof. Rigatti.
E’ stato responsabile della branca di andrologia-sessuologia medica e chirurgica presso la Casa di Cura "Mercurio-Quisisana" di Montecatini Terme (PT), dove ha partecipato a circa 1000 interventi di chirurgia andrologica, uro-ginecologica e chirurgia generale in qualità sia di primo operatore che di aiuto.
Ha partecipato come discente alla "Scuola Europea in Andrologia e Chirurgia Andrologica", organizzata dalla Società Italiana di Andrologia presso centri europei di riconosciuta eccellenza.
Attualmente esercita attività libero-professionale inerente la diagnosi e terapia, medica e chirurgica, delle patologie di pertinenza uro-andrologica, uro-ginecologica e sessuologia. E' Professore a.c. di Chirurgia Ricostruttiva Uro-genitale presso l'Università di Pisa. E’ l’ideatore della nuova figura professionale medica specialistica del "chirurgo sessuale".
Ha partecipato in qualità di relatore a numerosi congressi di carattere uro-andrologico e plastico-estetico (Società italiana di Andrologia; European Society of Aestethic Surgery; società italiana di Medicina Estetica, e altri)
E’ collaboratore di Radio 24 per quanto riguarda l’andrologia medica e chirurgica, e la sessuologia. Collabora con quotidiani nazionali, riviste settimanali e mensili a larga tiratura e programmi televisivi nazionali e regionali. Ha ideato e condotto per due anni una trasmissione radiofonica rivolta alla sessuologia presso una radio locale toscana ("SexOS"). Partecipa in qualità di esperto della materia alla trasmissione "istruzioni per l’uso" condotta da Emanuela Falcetti su Radio1 e Rai 3.
Ha costituito (e ne è il responsabile) a Milano il "Centro di Medicina Sessuale", dove vengono trattate tutte le patologie della sfera sessuale e riproduttiva maschile e femminile. Gestisce un’equipe multidisciplinare, formata da andrologi, ginecologi, specialisti in riproduzione assistita, psico-sessuologi, psichiatri, chirurghi plastico-estetici e avvocati.
Ha effettuato il training presso il Laser Vaginal Rejuvenation Center di Beverly Hills, diretto dal Dr. David Matlock, per l’apprendimento delle metodiche di laser chirurgia genitale femminile. E’ chirurgo affiliato e abilitato alle procedure DLV (Designer Laser Vaginoplasty), LVR (Laser Vaginal Rejuvenation) e G-Spot Amplification presso tale centro.
Visita a Milano (presso il Centro di Medicina Sessuale, sede principale) e periodicamente a Roma, e collabora con strutture specializzate nella terapia dell’infertilità di coppia.






